Между склерой и сетчатой оболочкой в глазу человека помещается одна из наиболее важных структур органа зрения – сосудистая оболочка, также носящая название увеального тракта. Сосудистая оболочка состоит из двух частей – передней с радужкой и цилиарным телом и задней, включающей хориоидею (лат. Chorioidea –сосудистая оболочка).
В функциональном плане, радужка является определенным регулятором, попадающих на сетчатку световых потоков. Цилиарное тело обеспечивает выработку внутриглазной влаги, удерживает хрусталик на анатомическом месте и отвечает за механизм аккомодации. Задача хориоидеи – транспорт питания и кислорода к сетчатке.
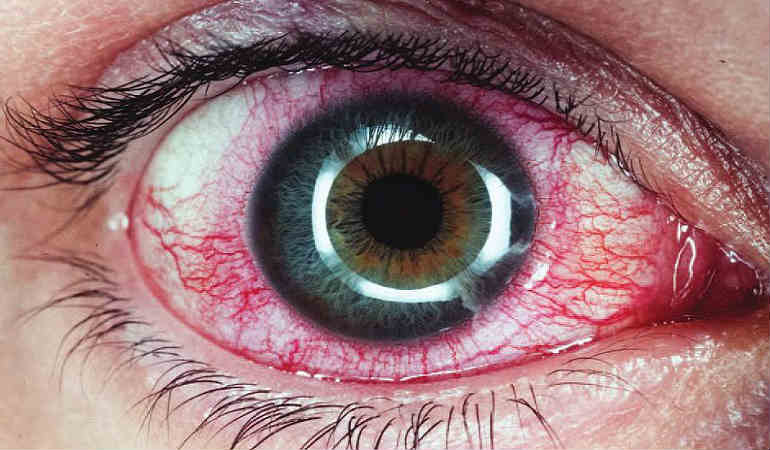
При возникновении воспалительного процесса в сосудистой оболочке глаза, диагностируют заболевание – увеит. Причины его, как и клинические проявления весьма многообразны, для их описания не хватит и сотни страниц. Достаточно сказать, что существуют офтальмологи, которые специализируются исключительно на диагностике увеита и его лечении.
Кровоснабжение обоих частей сосудистой оболочки происходит из разных источников, поэтому поражения их структур обычно бывают изолированными. Иннервация двух частей сосудистой оболочки также отличается (радужка с цилиарным телом иннервируется тройничным нервом, хориоидея же не имеет иннервации вообще). Это является основной причиной огромной разницы в симптоматике.
Увеит считается одной из основных причин слепоты (10% всех случаев) и поражает пациентов любого возраста вне зависимости от пола. Средний возраст пациентов с увеитом – 40 лет, наиболее часто он диагностируется в Финляндии, возможно из-за частой встречаемости в популяции HLA-B27-спондилоартропатий (одной из причин заболевания).
Причины возникновения
Установить причину возникшего увеита очень часто не представляется возможным и заболевания такого типа носят название идиопатических. Однако факторами провоцирующими развитие болезни могут стать генетические, инфекционные или иммунные заболевания и травмы глаз.
В случае заболевания инфекционной природы, иммунная система уничтожает чужеродные антигены и молекулы, а также собственные клетки. При аутоиммунной природе заболевания, причиной служит поражение иммунными комплексами собственных клеток сосудистой оболочки из-за реакции гиперчувствительности. Принято считать, что после травмы, повреждающей клетки увеального тракта заболевание развивается из-за иммунной реакции, которая возникает при микробном обсеменении и накоплении токсинов от распада поврежденных тканей.
Чаще всего, заболеваниями, способствующими возникновение увеитов, становятся: серонегативные артропатии (такие как анкилозирующий спондилит, псориатическая артропатия, синдром Рейтера, воспалительные процессы в кишечнике – язвенный колит, болезнь Крона), системная красная волчанка, ревматоидный артрит, болезнь Бехчета, туберкулез, сифилис, саркоидоз, герпес, цитомегаловирус, токсоплазмоз, СПИД.
Идиопатические увеиты значительно преобладают среди прочих форм заболевания и составляют примерно 34% всех случаев.
Правда, симптомы увеита, выявленные у пациента не стоит путать с «маскарадным» синдромом, имитирущим заболевание. Природа его возникновения может быть, как неопухолевой (при инородных телах внутри глаза, реакциях на медикаменты, миопических и ретинальных дистрофиях, отслойках сетчатки, синдроме пигментной дисперсии, нарушениях кровообращения), так и опухолевой (в случае внутриглазных лимфом, лейкемии, увеальной меланомы, метастазировании опухолей другой локализации, канцер-ассоциированной ретинопатии, паранеопластическом синдроме, ретинобластоме).
Типы и виды увеитов
Согласно рекомендациям международной рабочей группой по стандартизации номенклатуры увеитов, заболевание классифицируется следующим образом:
По локализации принято выделять передний, средний или периферический и задний увеиты, а также панувеит. Передний увеит развивается в передней камере глаза; периферический (средний) поражает стекловидное тело; задний увеит локализуется в хориоидее; панувеит распространяется на все перечисленные органы.
По причинам возникновения заболевание подразделяют на инфекционные увеиты (бактериальные, вирусные, паразитарные, грибковые и пр.) и неинфекционные (возникающие на фоне известных системных заболеваний или вне их), а также «маскарадные» синдромы симулирующие увеиты (опухолевой либо неопухолевой природы).
По морфологической картине увеиты бывают очаговыми и диффузными (гранулематозными и негранулематозными).
Заболевание может начинаться внезапно или иметь скрытое начало, практически без симптомов. Продолжительность увеитов бывает ограниченной (до трех месяцев) и персистирующей. Также их разделяют по течению процесса на острые (с внезапным началом и ограниченной продолжительностью), рецидивирующие (когда обострения чередуются с ремиссиями продолжительность более трех месяцев) и хронические (когда рецидив наступает после лечения менее чем через три месяца).
Степень активности процесса воспаления оценивают согласно клеточной опалесценции и наличия в передней камере клеточных элементов. Вместе с тем,
увеиты дифференцируются согласно иным параметрам: морфологии, возрасту пациента, иммунному статусу и пр.
Симптомы увеита
Клиническая картина увеита зависит от ряда факторов, главные из которых, это локализация процесса воспаления (передний, средний, задний), а также его продолжительность (острый, хронический). Специфические, характерные для текущей формы заболевания проявления обусловлены причиной его возникновения.
Передний увеит. Его чаще всего встречающейся формой является острый передний увеит. Как правило, заболевание сопровождается внезапным началом с выраженным болевым синдромом на стороне поражения (боль усиливается ночью, при нажатии на глаз в лимбальной области или изменении освещенности), светобоязнью, затуманиванием зрения или снижением его остроты, характерной гиперемией глаза (инъекция глазного яблока – цилиарная или смешанная), слезотечением, ослаблением реакции зрачка на свет и его сужением из-за спазма сфинктера. Клиническая картина при хроническом переднем увеите бывает схожей, но симптомы, как правило, имеют меньшую выраженность или частично отсутствуют.
При диагностике переднего увеита, офтальмолог обращает внимание на клеточные элементы, гнойный или фибринозный экссудат во внутриглазной жидкости передней камеры, а также ее опалесценцию. На осмотре также могут быть обнаружены отложения на задней роговичной поверхности – преципитаты и характерные узелки Кеппе на зрачковом крае радужки либо в средней зоне на ее передней поверхности отложения – узелки Буссака. Характерными для данной формы заболевания являются задние или передние синехии – сращения радужки и окружающих тканей, ее изменения атрофического характера. Нередко выявляется различие в цвете одного и второго глаза (гетерохромия), патологические сосуды в радужной оболочке (рубеоз), пониженный или повышенный уровень ВГД.
Средний увеит. Заболевание сопровождается возникновением плавающих в поле зрения помутнений, отсутствием боли, но снижением остроты зрения и легкой фотофобией.
Задний увеит. Клиническая картина заднего увеита практически идентична таковой при среднем увеите и включает: затуманивание зрения, снижение его остроты, возникновение плавающих помутнений, отсутствии болевых ощущений, фотопсии и искажение изображения, покраснение глаза и светобоязнь. Если при заднем увеите появились болевые ощущения, это свидетельствует о вовлечении в процесс воспаления передней камеры глаза либо о возникновении бактериального эндофтальмита или заднего склерита.
Осмотр со щелевой лампой, как правило выявляет присутствие в стекловидном теле клеточного экссудата, преретинальные и интраретинальные экссудативные и геморрагические очаги различного вида и формы, в неактивной стадии способные превращаться в участки рубцевания и атрофии с вовлечением окружающих тканей.
Панувеит. Пациенты с этой формой заболевания обычно отмечают все перечисленные ранее симптомы.
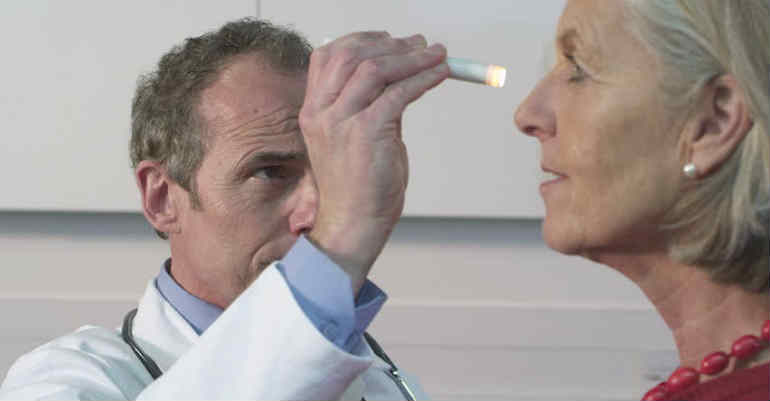
Диагностика
Очень важным в диагностике увеитов специалисты считают полный и тщательный сбор анамнеза. Зачастую имеющийся анамнез помогает избавить пациента от ненужных методов обследования. Многие офтальмологи даже используют различные опросники, включающие ключевые запросы. Это позволяет стандартизировать опрос и достаточно полно осветить медицинский анамнез.
Обязательных специфических методов офтальмологической диагностики увеитов не существует. Общий осмотр дает возможность выявлять те или иные признаки, характерные для заболевания. Обязательно обращают внимание на уровень ВГД, который, по клиническим наблюдениям, практически у половины пациентов склонен к повышению. Незаменимым остается осмотр со щелевой лампой переднего отрезка глаза, который помогает обнаружить на задней поверхности роговицы преципитаты, гипопион либо псевдогипопион, изменения в радужной оболочке и прочие характерные признаки.
Для дифференциации имеющихся изменений в заднем отрезке глаза, наряду со стандартным осмотром глазного дна, рекомендуется проведение ФАГ и ОКТ.
Лабораторные исследования (HLA-типирование, ПЦР и пр.), рентгенологическое обследование, МРТ, а также и цитология, назначаются по показаниям для выявления причины увеита.
Международная группа по стандартизации номенклатуры увеитов в 2005 году разработала рекомендации по объему применяемых диагностических обследований при разных формах заболевания. Они включают перечень необходимых исследований в каждом клиническом случае и позволяют избежать выполнения необоснованных. Объем диагностических назначений всегда зависит от потенциальной причины заболевания.
Распознаванию «маскарадного» синдрома, имитирующего симптомы увеита отведено особое место в диагностике заболевания. Заподозрить его стоит в случае ответа на проводимую минимально агрессивную медикаментозную терапию.
Важно понимать, что при увеитах, цель обследования, это не только выявление причины заболевания, это еще и исключение патологии, для лечения которой нецелесообразно применять те или иные препараты (к примеру, инфекционной, не идентифицируемой специфическими тестами, «маскарадного» синдрома). Кроме того, диагностика предполагает выявление системных заболеваний, способных ухудшить состояние пациента, определяет прогноз выздоровления, при необходимости помогает скорректировать схему назначенного лечения.
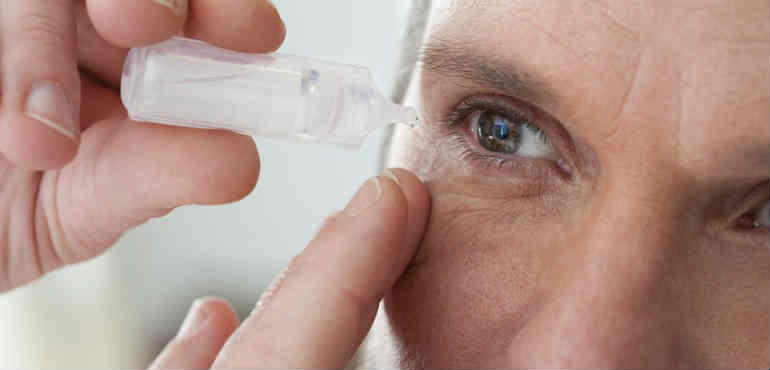
Терапия увеитов
Тактика лечения увеитов должна определяться причиной, вызвавшей заболевание. Однако, причину увеита зачастую установить не представляется возможным, поэтому схемы терапии включают медикаментозные средства симптоматической направленности либо назначаемые эмпирическим путем до установления природы воспаления. Специфическая терапия применяется после установления причины заболевания.
Во всем мире, «золотым стандартом» при лечении увеитов является применение кортикостероидов. Главные цели назначения гормональной терапии – снижение экссудации, угнетение выработки медиаторов воспаления, а также лимфоцитарной реакции, стабилизация клеточных мембран. Выбор препарата этой группы и определение метода введения происходит с учетом определенных факторов: активности воспалительного процесса, возможности подъема ВГД и пр. Сегодня практикуется, как местное, так и системное введение кортикостероидов, кроме того, возможна установка имплантата, выделяющего малые дозы лекарственного вещества на протяжении длительного периода в полость глаза или под глазные оболочки.
При увеитах, также очень часто назначают препараты с циклоплегическим и мидриатическим действием. Применение их необходимо для профилактики возникновения синехий, которые представляют собой патологические сращения радужной оболочки с окружающими тканями. Также названные препараты снимают спазма зрачковых и цилиарных мышц, что предотвращает возникновение болевых ощущений, стабилизирует гематоофтальмический барьер, предотвращает дальнейший выпот белка во внутриглазную жидкость.
НПВС – это препараты второго ряда для лечения увеитов. В сравнении со стероидами, они имеют меньшую противовоспалительную активность, но весьма полезны, чтобы купировать реакцию воспаления и болевой синдром. Кроме того, НПВС являются профилактикой рецидивов заболевания и сопровождающего в некоторых случаях увеиты макулярного отека. Комбинированное назначение НПВС и кортикостероидов позволяет уменьшить дозы последних, при длительной терапии некоторых хронических форм увеитов. Препараты НПВС могут назначаться в разных формах – таблетках, порошках, глазных каплях.
Отдельного упоминания заслуживают препараты относительно новой группы – иммуномодуляторы, успешно применяемые сегодня в случае определенных форм увеитов (к примеру, вызванных болезнью Бехчета, когда в процесс вовлекается задний отрезок глаза; некротизирующим склеритом или гранулематозом Вегенера). К данной группе лекарственных средств относятся антиметаболиты (Азатиоприн, Метотрексат, Микофенолат мофетил), ингибиторы Т-лимфоцитов (Такролимус, Циклоспорин), алкилирующие средства (Хлорамбуцил, Циклофосфамид). Подобная терапии имеет целью точечное угнетение определенных механизмов воспалительного ответа иммунитета (иммуносупрессия), которые стали причиной поражение органа зрения. Названные лекарственные препараты можно применять вместе с кортикостероидами либо без них, что уменьшит негативное воздействие на организм последних.
При специфических формах увеитов таких как хориоретинит «выстрел дробью», серпингинозный хориоидит, симпатическая офтальмия; увеитов, вызванных болезнями Бехчета, Фогта-Коянаги-Харада, серонегативными спондилоартропатиями или ювенильным идиопатическим артритом стала возможна т.н. биологическая терапия – применение препаратов, подавляющих фактор роста-α опухолей. К наиболее популярным из них относятся: Адалимумаб и Инфликсимаб. Медикаментозные средства биологической терапии в лечении названных заболеваний стали препаратами «второй линии» т.е. применяются только в случае, когда проводимая ранее терапия положительного эффекта не имела.
Хирургическое лечение
Оперативные вмешательства при увеитах выполняются с целью диагностической биопсии при уточнении диагноза, удаления измененных либо помутневших структур, которые мешают осмотру заднего отрезка глаза или провоцируют развитие осложнений (деструкция стекловидного тела, катаракта, вторичная глаукома, эпиретинальная мембрана, отслойка сетчатки), транспорта лекарственных препаратов к очагу воспаления или зрительной реабилитации.
Удаление пораженных структур глазных сред также способствует купированию процесса воспаления.
Наиболее часто выполняемыми хирургическими операциями по поводу увета являются: интравитреальные инъекции, фильтрующая хирургия глаукомы, витрэктомия, факоэмульсификация.
Своевременность проведения данных вмешательств обеспечивает их успех с учетом стадии заболевания, его распространенности и присутствующих необратимых изменений глазных сред.
Прогноз
Важнейшим фактором, напрямую влияющим на благоприятность прогноза в исходе увеита, является соблюдения составленной схемы обследования и лечения, о чем необходимо информировать пациентов с увеитом. Вместе с тем, определенные формы заболевания склонны к рецидивированию, несмотря на своевременное адекватное лечение.
Необходимо помнить, что увеит приводящим к летальному исходу заболеванием, конечно, не является, но при неадекватном лечении вполне способны вызывать слепоту.
Стоимость лечения увеивита в Наро-Фоминске
С расценками на различные методы лечения увеивита в нашей клинике Вы можете ознакомиться в разделе ЦЕНЫ.




